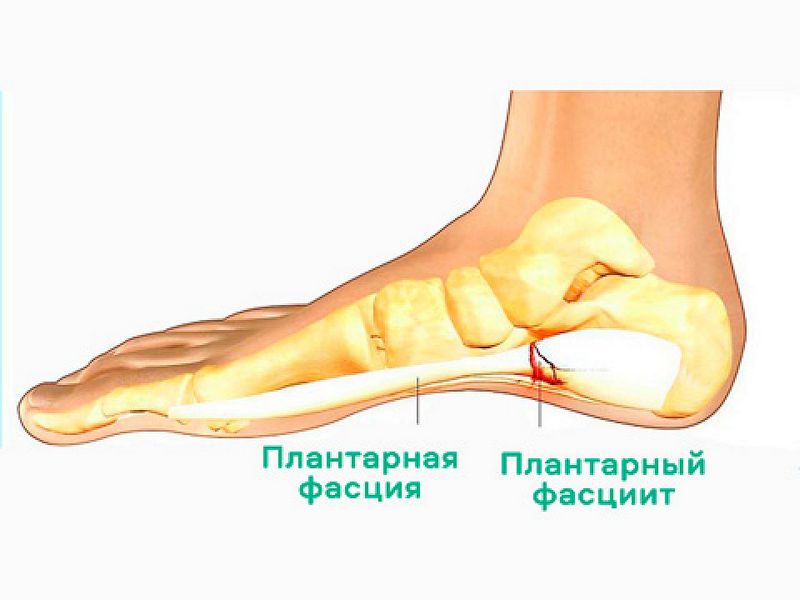
Плантарный фасциит более известный в народе как пяточная шпора, характеризуется воспалением широкой продольной связки – фасции (апоневроза) , расположенной по всей длине подошвы – от фаланг пальцев до задней медиальной пяточной кости, образуя продольный свод стопы и являясь природным супинатором, поглощающим нагрузки на данную область.
В силу некоторых факторов происходит чрезмерное натяжение связки, приводящее к микроразрывам волокон в месте, где она крепится к пятке. Именно на эту область и приходится локализация воспалительного процесса и острая боль.
Если вовремя не начать лечение плантарного фасциита, то связка уплотняется, теряет эластичность и деформируется. В пятке происходит накопление солей кальция, которые приводят к росту костного выступа — пяточной шпоры. Сама по себе шпора безболезненна и является результатом воспаления мощной связки, приводящего к острой боли – главному симптому плантарного фасциита. В процессе заболевания страдают мышцы голени, так как фасция натягивает ахиллово сухожилие.
Причина
Есть определенные факторы, которые способствуют развитию болезни и образованию пяточной шпоры. В большинстве случаев заболевание вызвано длительной и сильной нагрузкой на связку.
В группе риска: возраст от 50 и выше лет, ожирение, интенсивные спортивные нагрузки, люди с нарушением механики стопы в результате травм, с плоскостопием или высоким сводом стопы, неудобная обувь, дегенеративные заболевания суставов (артроз, артрит), неправильная позиция ступни (пронация), гормональная перестройка организма.
Заболевание поражает преимущественно женскую часть населения, например, после 50 лет от пяточной шпоры страдает каждая четвертая женщина.
Симптомы
Основной симптом плантарного фасциита – сильная боль в области пятки при ходьбе, которая особенно остро проявляется после сна или длительного сидения. Во время физической активности боль немного стихает, но к вечеру усиливается.
Пораженная область болезненна при пальпации. Болевые ощущения возможны в области лодыжки, свода стопы или в зоне большого пальца. С прогрессированием болезни за счет уплотнения фасции и потере эластичности происходит деформация ступни, когда пальцы вынужденно сгибаются. При попытке наступить на ногу возможны также судороги.
Диагностика
Первым способом диагностики является осмотр врача, после которого пациента направят на проведение рентгенограммы, которая покажет разрастание пяточной шпоры. Наиболее точным и результативным методом диагностики является МРТ, которая определит уровень воспаления и исключит другие возможные патологии.
Лечение плантарного фасциита
На ранней стадии заболевания терапия заключается в ограничении нагрузки на стопу, компрессах и массаже. Для уменьшения отека используют лед, который прикладывают 3-4 раза в день на 15 минут.
Физиотерапия является важным элементом в лечении плантарного фасциита. Упражнения направлены на растяжение фасции, ахиллова сухожилия и укрепления икроножных мышц. Занятия помогают стабилизировать походку и снизить нагрузку на пораженную область. Применение ультразвука, лазерной терапии, грязевых аппликаций с биоактивными компонентами или компрессов с димексидом позволяют снять отечность и воспаление, улучшают обменные процессы.
Под пятку в обуви используют специальную накладку, которая уменьшает болевые ощущения. Обувь должна быть с каблуком, но не выше 3 см. Ортопедические шины, которые используются в ночное время, позволяют уменьшить болевые ощущения и максимально расслабляют связку. Хороший эффект дает жесткий массаж свода стопы и мышц ног. Его легко можно проводить самим в домашних условиях несколько раз в день.
Нестероидные обезболивающие и противовоспалительные препараты необязательны, но в некоторых случаях без них не обойтись. Специалист назначает препараты в виде таблеток или мазей, например ибупрофен, напроксен. Хорошо себя зарекомендовали лекарства на основе натуральных компонентов: окопник, акулий жир, золотой ус, сабельник, масло пихты, подорожник.
В тяжелых случаях врач вынужден назначить инъекции кортикостероидов, которые вводят в пораженную область. Если боль сохраняется, а другие методы не являются эффективными, врач может рекомендовать экстракорпоральную ударно-волновую терапию.